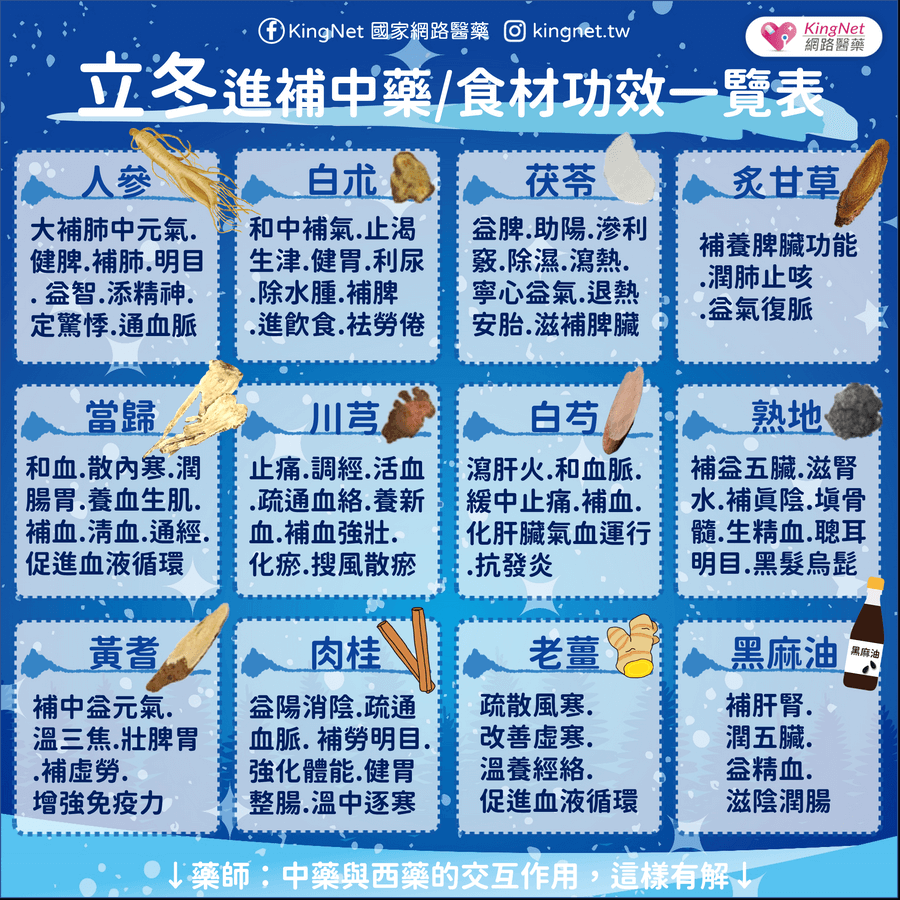
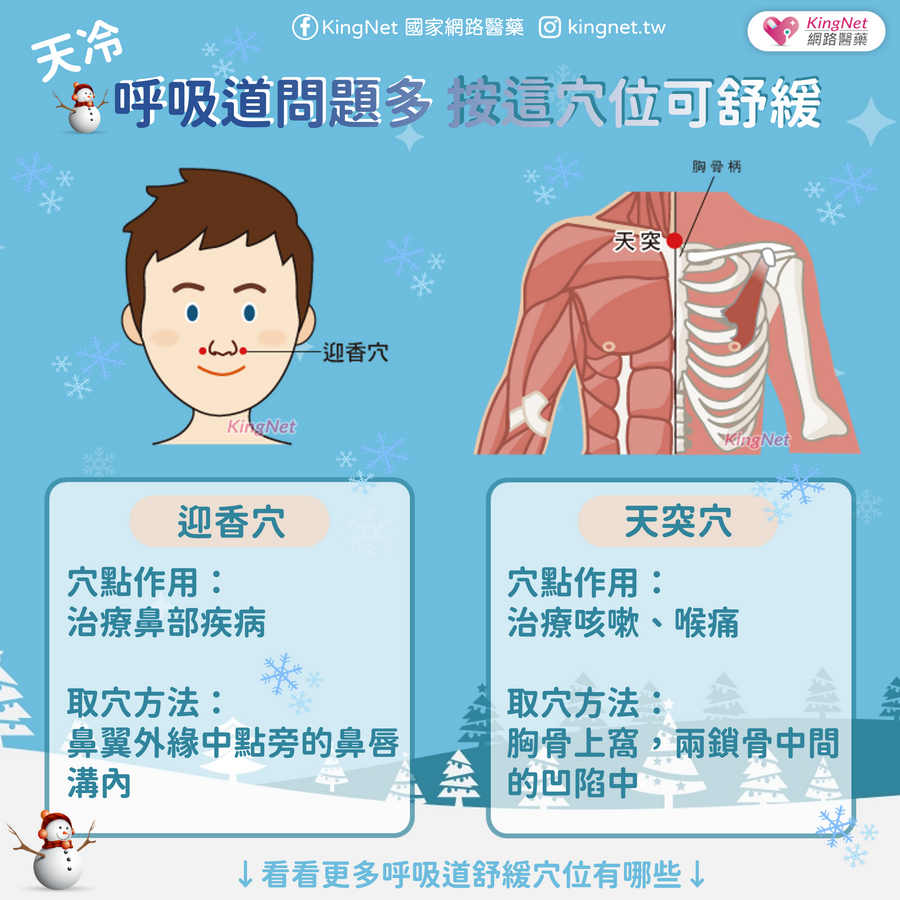
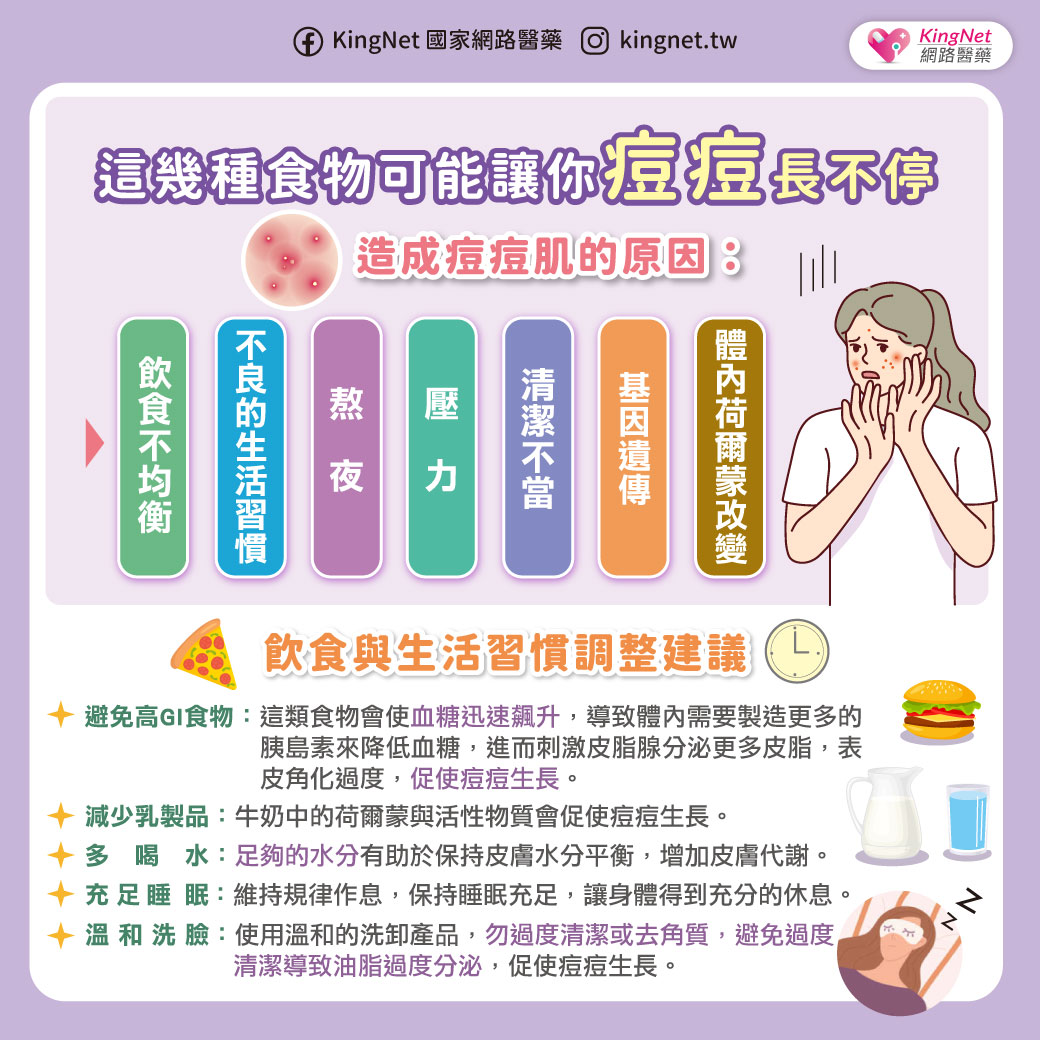
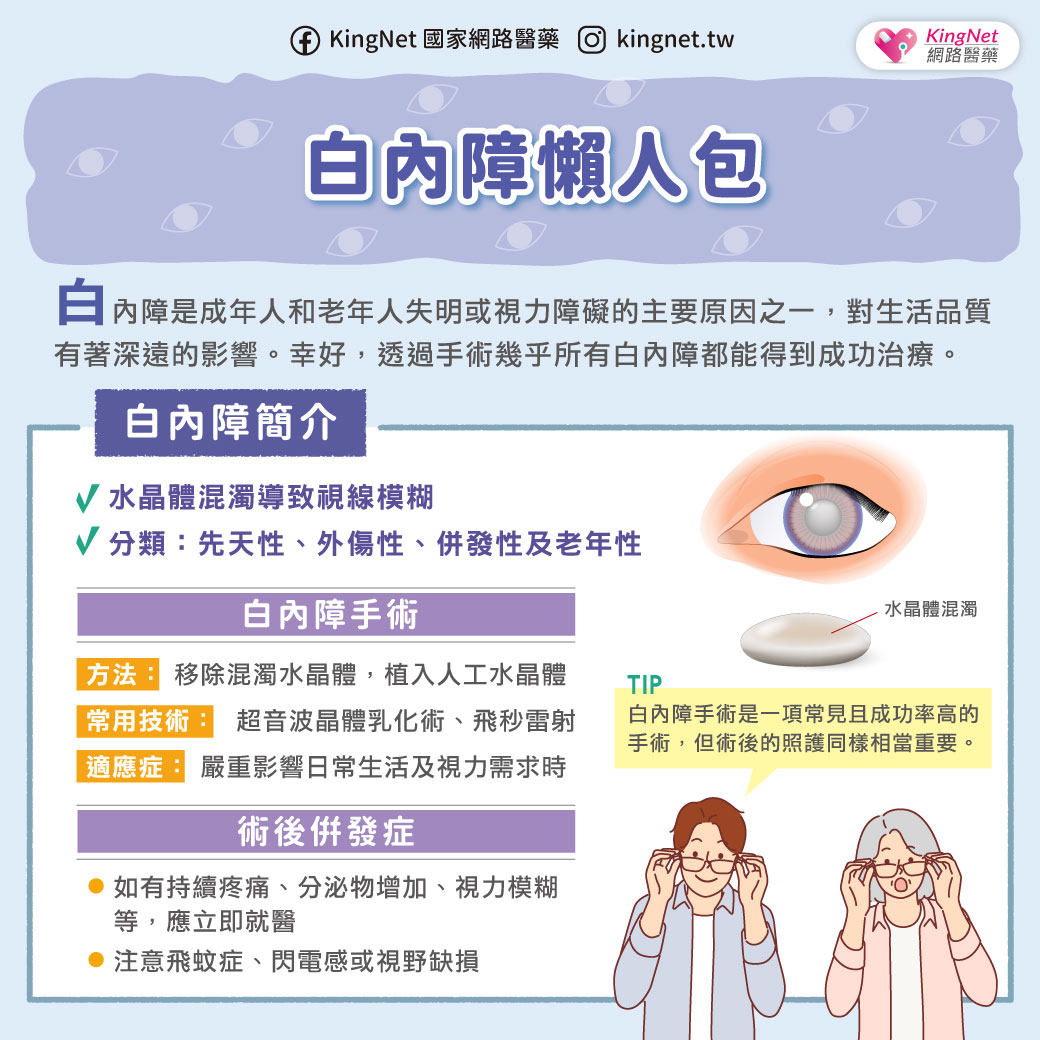
子宮內膜異位症發生在卵巢上面相當常見,起初只是點狀,逐漸「聚沙成塔」,形成子宮內膜異位瘤,由於會隨著月經而和正常的子宮內膜一樣出血,瘤會越來越大,裡面充滿了巧克力色黏稠狀的月經血,因此另一名稱為「巧克力囊腫」,也有人乾脆稱之為「月經瘤」。
成因
由於晚婚遲育的趨勢,加上有些人合併有子宮頸口狹窄、子宮後屈、經血不易排出,便逆流向輸卵管,而進入腹腔內,附著在最低的位置,亦即子宮和直腸之間的子宮直腸凹陷,有些則附在卵巢上,這是最常見的內膜異位處。其他也有在子宮和膀胱之間的腹膜上,或其他的腹壁上,甚至也有異位到子宮頸、陰道,乃至遠處的肺部、鼻腔,不過極為少見,但是這些地方的異位,就無法以經血逆流解釋其成因了。
子宮內膜異位形成巧克力囊腫之後,起初由於僅有一兩公分大,在超音波下,不易與正常狀況即會存在的卵泡或黃體區別,有時需藉抽血檢查一種叫做CA-125的抗原,才能診斷出來。不過囊腫逐漸變大後,可以看出裡面充滿經血。
巧克力囊腫往往黏在骨盆腔壁上,造成嚴重的粘連,手術摘除後,如未能懷孕,則復發率高。因此如果已完成生育任務,正本清源之道,是同時切除子宮,斷了內膜的「貨源」,才不會「毒害」卵巢及其他骨盆腔器官。
特性
基本上,子宮內膜異位是一種良性疾病,它不是癌症,但它卻如癌症般的「惡性作風」,因為:
1. 內膜異位細胞隨「經」逐流,流到哪裡就留在哪裡;長在哪裡和癌
細胞一樣會「轉移」。
2. 內膜異位細胞一旦長入器官表面,就會開始吸引新生血管,由此橫
向成長及垂直向表皮內部穿透,和癌細胞一樣有「侵襲能力」,而
當它長在卵巢上面時,會形成巧克力囊腫,亦即它本身日益壯大時
,剩餘的正常卵巢組織大都會日益減少。
3. 只要還有月經週期,內膜異位很容易在治療之後又復發,這點也和
癌細胞一樣,簡直是 「打不死的蟑螂」。
癌化
臨床上的確有許多醫學文獻提及內膜異位症併發有癌症細胞存在的情形,約佔所有內膜異位病例的0.7%∼0.8%,最多見的還是卵巢內膜異位瘤中發現癌細胞,而穿透大小腸內部的內膜異位病灶癌化次之,其他位置的惡化反應則非常少見,當然,這也因為其他位置本來就很少有內膜異位。
內膜異位症的確與幾種特定的卵巢癌有關係,且其組織型態也有連續性:子宮內膜狀癌(Endometrioid carcinoma)與亮細胞癌(Clear cell carcinoma)是最常見的,許多病理組織中還可見到變性(亦即失去它的本性)內膜細胞由正常延伸到癌症組織的證據,證明其關連性的確存在,內膜異位症的組織侵犯性特質,也讓我們不得不相信內膜異位組織的確有轉化為癌症的潛能。
事實上,早在一九二五年,首先提出子宮內膜異位為月經倒流所發生理論的辛普森即已注意到了內膜異位症與卵巢癌的關係密切。他也首先提出了以上所述兩種卵巢癌是由內膜異位組織進化而來的證據。
近期的研究也認為,細胞的惡化是由基因層級的影響而來;亦即當一個個體產生某部分的癌症或腫瘤,他的家族成員必然也遺傳了這種基因特質,也增加了產生各種腫瘤的機率,並不限於同一種腫瘤。
一九八九年Vogelstein等人發現了癌症經由正常細胞經過重重基因突變所演化形成的證據,並在重量級的<科學(Science)>雜誌上提出報告:正常大腸表皮在第五對染色體長臂上的突變,使得原本作用來抑制細胞無限制生長的所謂抑癌基因p53功能減退,因而發展為上皮增生;增生的上皮再加上第十二對染色體短臂上的突變缺損,又使得上皮演化為大腸腺瘤;之後十八對染色體也失去很重要的抑癌基因p53,最後終於發展出直腸癌。
因為這篇報導,科學界興起了一股追蹤癌化基因的抑癌基因的研究熱潮。內膜異位症也趕搭上這一班列車。根據英國南安普敦大學Thomas教授在2000年<婦產科研究>雜誌上的報告,他將從正常子宮內膜到子宮內膜異位組織,到卵巢的子宮內膜異位癌的細胞分別作上述有關基因的檢查,發現正常子宮內膜完全沒有所謂的抑癌基因缺損的現象,而子宮內膜異位癌的缺損現象則達到幾乎50%的程度;子宮內膜異位組織的基因缺損情形也有10∼20%。
這個發現顯示,子宮內膜異位也許就是子宮內膜演變成子宮內膜異位癌的中繼站,子宮內膜由它正常的住處出來之後,植入腹腔表面,因為某種不明因素的促發而去除了某個位置的抑癌基因,使得細胞生長能力增強,得以在抗體處的腹膜內存活下來,進而發展為獨立的內膜異位網路。
內膜異位網路有了自己的發育系統,分泌血管生成素,影響周邊的免疫細胞變成反而在幫助內膜細胞生長,如果環境許可、時間夠長的話,內膜細胞漸漸脫去更多的抑癌基因,開始進入惡性階段,如果不予理會,惡化將持續下去,終致演變成癌。
瑞典的Briton在一九九七年指出,子宮內膜異位症患者,十年產生癌症的機率為3.5%,為一般婦女的1.2倍,其中乳癌的機率為1.3倍(0.8%);卵巢癌1.9倍(0.1%);而血癌為1.4倍(0.1%)。更重要的是,他發現如果先前的內膜異位瘤(巧克力囊腫)置之不理的時間越久,日後發生卵巢癌的機率也隨之增高到一般人的4.2倍!
不過,一九九九年在美國對乳癌患者的研究認為,內膜異位患者並沒有較多的乳癌發生率。內膜異位症患者究竟是不是容易產生其他惡性腫瘤,畢竟兩者的致病原因與關聯性並不十分清楚,可能還需要更多的研究資料才足以顯現其真正的面目。不過,理論上,子宮內膜異位既然是基因突變缺損所造成,而內膜異位患者的基因變異能力的遺傳體質,有可能使她們與某些癌症扯上關係。
診治
卵巢的內膜異位癌有以下幾點特徵:1.可能一直沒有症狀;2.成長快速;3.直徑在10公分以上較多;4.因壓迫引起下腹疼痛;5.有時會破裂;6.突然發生不同的症狀,如腹部漲痛、疼痛位置改變等;而如果在其他部位的內膜異位惡化的現象最常見的為不明原因的出血。
那麼,到底什麼情形需要馬上治療?什麼情形可以暫時不予理會呢?有些人主張,小的巧克力囊腫,如果沒有症狀,可以不理它;有時甚至5公分以上的巧克力囊腫,的確也過了幾年還是維持原狀。不過,那只是運氣好,有更多的情形是長大了、破裂了,形成腹膜炎,甚至被當成盲腸炎開了刀才診斷出來。最近在本院,我就見到一例卵巢子宮內膜狀癌周邊還有不少良性的子宮內膜異位組織,而根據病歷記錄,她已知有子宮內膜異位瘤長達十年,一直拒絕手術,如今變成要和癌症搏鬥了!其實只要腹內有腫瘤存在,就很難令人安心,雖然卵巢內膜異位癌的發生率不到1%,但由於卵巢癌的高死亡率,誰能放心呢?
最重要的應該是及早發現、及早處理。也就是說,即使不想立即摘除,對沒有症狀的小腫瘤也要好好追蹤,當腫瘤增大且速度不慢時,就必須提防有惡化的可能,得盡快手術。
在過去二十年的行醫經驗中,我個人處理過數以萬計的子宮內膜異位症患者,以腹腔鏡或開腹手術處理過3000個以上的的內膜異位症患者,其中也有數十個合併了卵巢癌,亦即有內膜異位,同時也有卵巢的子宮內膜狀癌或亮細胞癌,也曾遇過一個卵巢同時有良性的巧克力囊腫(內膜異位瘤),又有惡性的內膜異位癌。
個人的經驗和一般醫學文獻報告類似,就是手術前診斷出那是卵巢癌(內膜異位癌),而非卵巢瘤(內膜異位瘤)並不是那麼容易的二分法。有時候,根據超音波的腫瘤形狀和構造,以及彩色杜卜勒超音波測腫瘤內的血流阻力指數(RI),可以高度懷疑那是卵巢癌;但有時候內膜異位癌長得和內膜異位瘤幾乎一模一樣,而抽血驗CA-125在兩個病同樣會上升;有些醫師甚至說他們在手術中也還看不出那不是良性的巧克力囊腫,因此在手術後,甚至病人已出院之後,病理報告出來了,才趕緊轉到婦癌專家(Gynecologic Oncologist)手上,卻不被病患諒解,實在冤枉!
總而言之,雖然子宮內膜異位合併癌化的機率不到1%,不過,由於卵巢癌的存活率偏低,因此,一旦發現有子宮內膜異位瘤(巧克力囊腫),即使是小小的且沒有症狀,也要小心追蹤才好,不要以為停經之後就沒事了,事實上,有不少病例就是在停經之後才轉化為卵巢癌或腹膜癌(Peritoneal cancer)的!
即使只有子宮內膜異位,沒有子宮內膜異位瘤;或者異位瘤以開刀摘除掉,也不宜掉以輕心,我就見過幾例在數年前或一、二十年前開過刀,摘除異位瘤,後來卻長出卵巢或腹膜的子宮內膜異位狀癌或亮細胞癌,同時,在附近還可以見到良性的子宮內膜異位病變組織。因此,雖然子宮內膜異位症本身是個良性疾病,但卻不能不想到它變成癌症的潛在威脅,需要長期追蹤才安心。